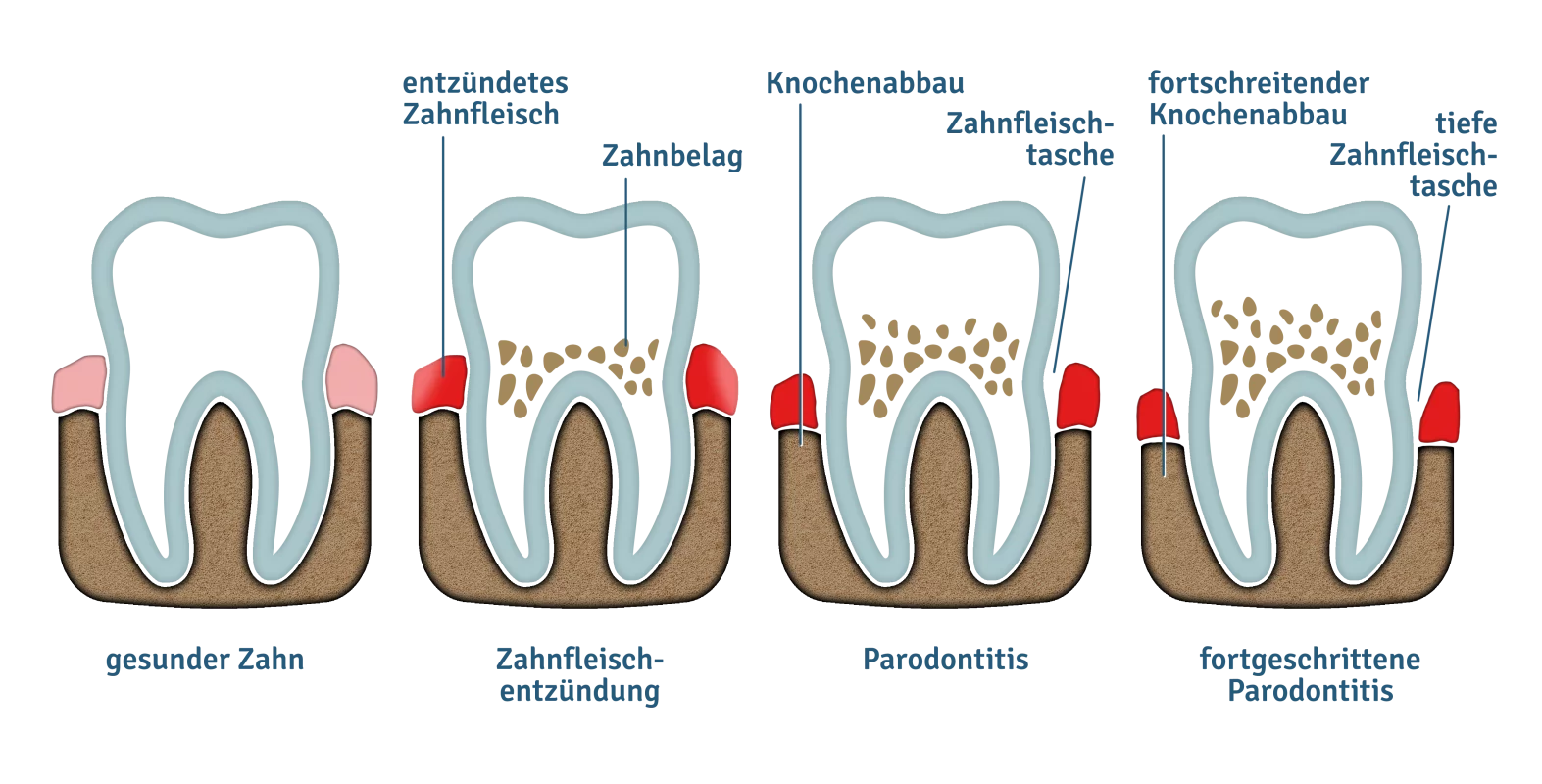
Zahncremes und Mundspülungen
Nutzen Sie sanfte Parodontose Zahncremes. Das Maß für die abtragende (abrasive) Putzwirkung in Zahnpasta ist der Abrasionswert (RDA-Wert), der auf jeder Zahncreme vermerkt ist. Je niedriger der Wert ist, desto weniger abrasiv ist die Zahnpasta, desto mehr wird der Zahn geschont. Empfohlen wird bei Parodontitis bzw. Parodontose eine Zahncreme mit einem niedrigen RDA-Wert zwischen 30 – 60. Der Anteil an Putzkörpern zur Zahnbelagsentfernung ist damit sehr gering, so können das Zahnfleisch und freiliegende Zahnhälse geschont werden.
Verwenden Sie zur Zahnpflege bei Parodontitis bzw. Parodontose Zahnpasta mit desinfizierenden Wirkstoffen, um die Bakterien im Mund zu reduzieren. Fluoridhaltige Zahnpasta unterstützt die Zahnpflege, denn sie härtet den Zahnschmelz, wirkt zugleich desinfizierend und hemmt das Bakterienwachstum.
Ätherische Öle und Kräuterextrakte wie Salbei, Kamille und Minze wirken Entzündungen entgegen und können die Heilung unterstützen. Sollte zusätzlich eine Zahnfleischentzündung (Gingivitis) vorliegen, können Zahncremes mit adstringierender (lat. für zusammenziehend und damit auf die Mundschleimhaut austrocknende, blutstillende) Wirkung verwendet werden. Fragen Sie im Zweifel Ihren Zahnarzt/in bzw. Dentalhygienexperten/in, welche Zahncreme in Ihrem Fall zu empfehlen ist.
Nicht zu unterschätzen ist die positive Wirkung von Mundspülungen. Im Gegensatz zum klassischen Mundwasser, das nur für frischen Atem sorgt, können medizinische Mundspüllösungen (z.B. Chlorhexidin) antibakteriell wirken und somit Zahnfleischentzündungen reduzieren. Sie sind selbstverständlich kein Ersatz für die Zahnbürste, aber sie haben Potenzial, Bakterien in den Mundnischen zu verringern und erneuter Plaquebildung vorzubeugen.